Рак легких. О влиянии скрининга на смертность
Общая информация
Данные рандомизированных исследований о том, может ли скрининг с помощью объемной, низкодозовой компьютерной томографии (КТ) снизить смертность от рака легких среди бывших курильщиков и продолжающих курить лиц мужского пола, ограничены.
Методы
В общей сложности 13195 мужчин (первичный анализ) и 2594 женщины (анализы подгрупп) в возрасте от 50 до 74 лет были рандомизированы для прохождения КТ-скрининга в момент T0 (исходно), в год 1, год 3 и год 5.5 или в группу без скрининга. Мы получали данные о диагностировании рака, а также о дате и причине смерти, связываясь с национальными регистрами в Нидерландах и Бельгии, и экспертный комитет по возможности подтверждал, что именно рак легких был причиной смерти. Минимальный период последующего наблюдения продолжительностью 10 лет вплоть до 31 декабря 2015 года был завершен для всех участников.
Результаты
Среди мужчин средняя степень выполнения КТ-скрининга составила 90,0%. В среднем 9,2% прошедших скрининг участников выполнили хотя бы одно дополнительное КТ-исследование (первоначально неопределенный результат).
Выводы
В этом исследовании с участием лиц из группы высокого риска смертность от рака легких была статистически значимо ниже среди тех, кто прошел скрининг с использованием объемной КТ, чем среди тех, кто не проходил скрининг. Была отмечена низкая частота последующих процедур для результатов, указывающих на рак легких. (Финансирование осуществлялось Нидерландской организацией исследований и разработок в области здравоохранения и др.; Номер исследования NELSON в Нидерландском регистре, NL580)
Рак легкого является основной причиной смерти от рака во всем мире (18,4% всех случаев смерти от рака), вызывая больше летальных исходов, чем рак молочной железы, колоректальный рак и рак шейки матки в совокупности - это те виды злокачественных опухолей, для которых существуют программы популяционного скрининга. [1]
Национальное исследование скрининга рака легких в США (National Lung Screening Trial, NLST) показало, что стратегия, включающая три ежегодных компьютерных томографических (КТ) скрининга, привела к снижению смертности от рака легких на 20,0% по сравнению со скринингом с использованием рентгенографии грудной клетки среди 53454 участников с высоким риском развития рака легких после медианы периода последующего наблюдения 6,5 лет, и недавно это исследование подтвердило, что смертность при медиане наблюдения периода последующего наблюдения 5,5 и 6,0 лет была на 19% ниже при проведении КТ-скрининга, чем при рентгенографии грудной клетки. [5,6]
Целью Голландско-бельгийского исследования скрининга рака легких (Nederlands-Leuvens Longkanker Screenings Onderzoek [NELSON]), популяционного, рандомизированного контролируемого исследования, начатого в 2000 году, было показать снижение смертности от рака легких на 25% и более с помощью скрининга рака легких на основании объемной низкодозовой КТ у мужчин из группы высокого риска в течение 10 лет наблюдения. В этой статье мы сообщаем о заболеваемости раком легких, смертности и результатах четырех раундов скрининга в исследовании NELSON среди участников мужского пола (основной анализ) и участников женского пола (анализы подгрупп).
Методы
Проведение исследования
Исследование было одобрено министерством здравоохранения Нидерландов и комитетом по медицинской этике в каждом участвующем центре. [10] Определение концепции исследования, получение финансирования, сбор и обработку данных, анализ первичной конечной точки, написание первого черновика рукописи, и редактирование рукописи на основании комментариев проводили Erasmus MC и Университетский медицинский центр Гронингена (UMCG).
Расчет мощности и критерии возможности включения в исследование
Обзор ранее опубликованных расчетов мощности и дизайна исследования приводится в Дополнительном приложении. [11-13] Предпочтительный сценарий отбора на основе риска (сценарий D11) требовал от 17300 до 27900 участников (продолжающих курить или бывших курильщиков [тех, кто бросил курить ≤10 лет назад], которые выкуривали > 15 сигарет в день в течение > 25 лет или > 10 сигарет в день в течение > 30 лет), чтобы показать смертность от рака легких на 20-25% ниже в группе скрининга, чем в контрольной группе, через 10 лет наблюдения при следующих условиях: одностороннее тестирование, основанное на опыте Европейского рандомизированного исследования скрининга рака предстательной железы (двустороннее тестирование использовалось для окончательных анализов);
Исследование было посвящено в основном мужчинам (см. Дополнительное приложение).11 На момент начала исследования (с 2000 по 2004 гг.) только небольшое число женщин соответствовало критериям включения, поскольку курение было гораздо менее распространенным и гораздо менее интенсивным среди женщин, чем среди мужчин. Из-за важности включения женщин к участию в исследовании была привлечена выборка женщин из группы высокого риска.
Набор участников
На основе популяционных регистров 606409 лицам в возрасте от 50 до 74 лет, которые проживали в четырех выбранных регионах Нидерландов и Бельгии, был выдан общий опросник и краткая информация об исследовании в 2003 году (первый набор участников) или 2005 году (второй набор участников) (см. Дополнительное приложение, включая рис. S2). [14]
Раунды скрининга и протокол действий при обнаружении узлов в легких
Раунды скрининга и протокол действий при обнаружении узлов в легких были описаны ранее (схематично показаны на рис. S8). [13,15-19] В целом, с января 2004 года по декабрь 2012 года участникам в группе скрининга было предложено пройти четыре раунда скрининга рака легких с использованием низкодозовой КТ, которые проводились в четырех центрах КТ-скрининга с интервалами 1, 2 и 2,5 года.
Данные последующего наблюдения
Данные последующего наблюдения были получены с помощью связей с национальными регистрами примерно через 5, 7 и 10–11 лет после завершения последующего наблюдения. В общей сложности связь нельзя было установить для 18 человек (13 мужчин и 5 женщин), поскольку не удалось получить цифровую форму согласия. Были доступны популяционные данные для даты рандомизации, пола, даты диагностики рака легких, а также даты и причины смерти для всех умерших бельгийцев вплоть до декабря 2013 года и сентября 2018 года посредством установления связей в январе 2016 года и октябре 2018 года, соответственно.
Анализ причин смерти
Первичной конечной точкой исследования NELSON была смертность, связанная с раком легких. Был сформирован клинический экспертный комитет для определения причины смерти с помощью процесса оценки с использованием блок-схемы и заранее определенных критериев. [22]
Статистический анализ
Первичный анализ исследования состоял из сравнения смертности от рака легких между группой скрининга и контрольной группой (основной анализ, мужчины; субанализы, женщины) в соответствии с принципом «в соответствии с исходно назначенным скринингом».
Непрерывные переменные представлены как средние значения и стандартные отклонения (нормальное распределение) или как медианы, межквартильные диапазоны и диапазоны (асимметричное распределение). Различия в распределении исходных характеристик участников группы скрининга и участников контрольной группы были проанализированы с использованием критерия хи-квадрат Пирсона для номинальных или категориальных переменных и критерия Манна-Уитни для ранговых или непрерывных переменных с распределением, отличающимся от нормального. Анализ проводили с использованием программного обеспечения Stata, статистических пакетов R и программного обеспечения SPSS, версия 25.
Результаты
Исходные характеристики участников мужского пола
Таблица 1. Исходные характеристики участников мужского пола при рандомизации.*
|
Характеристика |
Группа скрининга (N=6583) |
Контрольная группа (N=6612) |
|
Возраст |
|
|
|
Медиана (МКД) —лет |
58 (55-63) |
58 (54-63) |
|
Диапазон — лет |
46-76 |
34-89 |
|
Распределение — количество/общее количество (%)† |
|
|
|
<50 лет |
3/6560 (<0,1) |
6/6571 (0,1) |
|
50-54 лет |
1611/6560 (24,6) |
1694/6571 (25,8) |
|
55-59 лет |
2226/6560 (33,9) |
2231/6571 (34,0) |
|
60-64 лет |
1554/6560 (23,7) |
1475/6571 (22,4) |
|
65-69 лет |
797/6560 (12,1) |
781/6571 (11,9) |
|
70-74 лет |
329/6560 (5,0) |
337/6571 (5,1) |
|
≥ 75 лет |
40/6560 (0,6) |
47/6571 (0,7) |
|
Пачка-лет курения ‡ |
|
|
|
Медиана (МКД) |
38,0 (29,7-49,5) |
38,0 (29,7-49,5) |
|
Диапазон |
0,4-159,5 |
1,3-156,0 |
|
Количество выкуриваемых сгарет в день — количество/общее количество (%) |
|
|
|
≤10 |
20/6565 (0,3) |
18/6596 (0,3) |
|
11-15 |
1470/6565 (22,4) |
1437/6596 (21,8) |
|
16-20 |
1859/6565 (28,3) |
1859/6596 (28,2) |
|
21-25 |
1732/6565 (26,4) |
1779/6596 (27,0) |
|
26-30 |
669/6565 (10,2) |
723/6596 (11,0) |
|
31-40 |
454/6565 (6,9) |
437/6596 (6,6) |
|
>40 |
361/6565 (5,5) |
343/6596 (5,2) |
|
Продолжительность курения — количество/общее количество (%) |
|
|
|
≤ 25 лет |
25/6563 (0,4) |
21/6594 (0,3) |
|
26-30 лет |
657/6563 (10,0) |
722/6594 (10,9) |
|
31-35 лет |
1652/6563 (25,2) |
1700/6594 (25,8) |
|
36-40 лет |
2030/6563 (30,9) |
2105/6594 (31,9) |
|
41-45 лет |
1451/6563 (22,1) |
1317/6594 (20,0) |
|
≥ 45 лет |
748/6563 (11,4) |
729/6594 (11,1) |
|
Возраст на момент начала курения — количество/общее количество (%) |
|
|
|
<15 лет |
1153/6560 (17,6) |
1141/6588 (17,3) |
|
15-29 лет |
5376/6560 (82,0) |
5407/6588 (82,1) |
|
≥30 лет |
31/6560 (0,5) |
40/6588 (0,6) |
|
Статус курения — количество/общее количество (%) |
|
|
|
Курят в настоящее время |
3643/6566 (55,5) |
3611/6595 (54,8) |
|
Бывшие курильщики |
2923/6566 (44,5) |
2984/6595 (45,2) |
|
Годы с момента прекращения курения — количество/общее количество (%) |
|
|
|
<1 |
489/2908 (16,8) |
493/2963 (16,6) |
|
1-5 |
1316/2908 (45,3) |
1334/2963 (45,0) |
|
6-10 |
1054/2908 (36,2) |
1096/2963 (37,0) |
|
>10 |
49/2908 (1,7) |
40/2963 (1,3) |
† Исследование было рассчитано на лиц в возрасте от 50 до 74 лет. Некоторые мужчины, которые были моложе или старше, чем исследуемая возрастная когорта, прошли рандомизацию и были включены в анализ.
‡ Некоторые мужчины, которые имели более легкий анамнез курения, чем указано в критерии включения, прошли рандомизацию и были включены в анализ.
Результаты скрининга участников мужского пола
Таблица 2. Результаты скрининга в каждом раунде скрининга для участников мужского пола в группе скрининга.
|
Скрининг |
Охват скринингом |
Неопределенный результат скрининга |
Положительный результат скрининга |
Выявление рака легкого |
Прогностическая ценность положительного результата | |
|
|
Мужчины, подходящие для скрининга |
Мужчины, прошедшие рандомизацию |
|
|
|
|
|
|
|
количество/общее количество (процент) |
|
процент | ||
|
Раунд 1 |
6309/6583 (95,8) |
6309/6583 (95,8) |
1241/6309 (19,7) |
147/6309 (2,3) |
56/6309 (0,9) |
38,1 |
|
Раунд 2 |
6086/64S9 (94,2) |
6086/6583 (92,5) |
357/6086 (5,9) |
95/6086(1,6) |
45/6086 (0,7) |
47,4 |
|
Раунд 3 |
5768/6285 (91,8) |
5768/6583 (87,6) |
385/5768 (6,7) |
136/5768 (2,4) |
65/5758 (1,1) |
47,8 |
|
Раунд 4 |
4437/5771 (76,9) |
4437/6583 (67,4) |
86/4437 (1,9) |
89/4437 (2,0) |
37/4437 (0,8) |
41,6 |
|
Всего |
22600/25098 (90,0) |
22600/26332 (85,8) |
2069/22600 (9,2) |
467/22600 (2,1) |
203/22600 (0,9) |
43,5 |
На рисунке 1А показана совокупная заболеваемость раком легких в соответствии с периодом последующего наблюдения и группой исследования. (Результаты для рака легких III стадии или выше представлены на рис. S5).
Рисунок 1. Заболеваемость раком легких и смертность от рака легких среди участников исследования мужского пола. На графике A показана совокупная заболеваемость раком легких (на 1000 пациенто-лет) в соответствии с годом последующего наблюдения после рандомизации. На графике B показана совокупная смертность от рака легких (на 1000 пациенто-лет) в соответствии с годом последующего наблюдения после рандомизации. Причину смерти (с известной датой диагностики рака легких) по возможности определял комитет по оценке причины смерти, или она была установлена с помощью регистров статистики естественного движения населения.
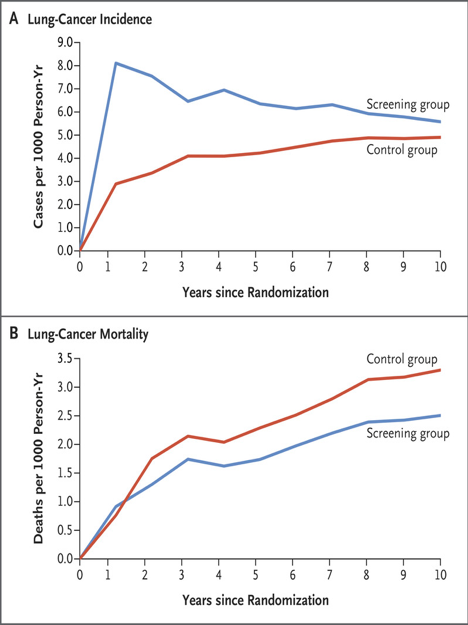
Таблица 3. Стадия рака легкого и гистологический тип всех впервые выявленных случаев рака легких у участников исследования мужского пола через 10 лет последующего наблюдения или по состоянию на 31 декабря 2015 года.*
|
Переменная |
Группа скрининга |
Контрольная группа | ||
|
|
Выявленный при скрининге рак легкого (N=203) † |
Выявленный не при скрининге рак легкого (N=141) |
Любой рак легкого (N=344) |
Любой рак легкого (N = 304) |
|
|
|
Количество участников (процент) |
| |
|
Стадия |
|
|
|
|
|
IA |
95 (46,8) |
10 (7,1) |
105 (30,5) |
21 (6,9) |
|
IB |
24(11,8) |
10 (7,1) |
34 (9,9) |
20 (6,6) |
|
IIA |
8(3,9) |
4 (2,8) |
12 (3,5) |
13 (4,3) |
|
IIB |
11 (5,4) |
6 (4,3) |
17(4,9) |
17(5,6) |
|
IIIA |
20 (9,9) |
14 (9,9) |
34 (9,9) |
43(14,1) |
|
IIIB |
13 (6,4) |
14 (9,9) |
27 (7,8) |
34 (11,2) |
|
IV |
19 (9,4) |
73 (51,8) |
92 (26,7) |
139 (45,7) |
|
Неизвестно |
13 (6,4) |
10 (7,1) |
23 (6,7) |
17 (5,6) |
|
Гистологический тип ‡ |
|
|
|
|
|
Аденокарцинома |
123 (60,6) |
56 (39,7) |
179 (52,0) |
133 (43,8) |
|
Плоскоклеточный рак |
39 (19,2) |
38 (27,0) |
77 (22,4) |
94 (30,9) |
|
Мелкоклеточный рак |
13 (6,4) |
27(19,1) |
40(11,6) |
46 (15,1) |
|
НМРЛ |
8(3,9) |
8 (5,7) |
16 (4,7) |
13 (4,3) |
|
Другой |
20 (9,9) |
12 (8,5) |
32 (9,3) |
18 (5,9) |
† Данные о трех выявленных при скрининге случаях рака легких не были доступны в национальном регистре злокачественных опухолей (дата диагностики неизвестна).
‡ Случаи рака легкого были классифицированы в соответствии с пятью основными гистологическими типами: аденокарцинома, плоскоклеточный рак, мелкоклеточный рак, немелкоклеточный рак и другое (Международная классификация болезней для онкологии, третье издание). 25 Точная классификация в подгруппах представлена в таблице S12.
Смертность
Через 10 лет последующего наблюдения 156 мужчин с известной датой диагностики рака легких в группе скрининга и 206 мужчин в контрольной группе умерли от рака легких (2,50 летальных исходов на 1000 пациенто-лет и 3,30 летальных исходов на 1000 пациенто-лет, соответственно), что привело к совокупному отношению рисков для смертности от рака легких 0,76 (ДИ 95%, 0,61-0,94; P = 0,01).
Таблица 4. Причины смерти у умерших участников исследования мужского пола через 10 лет последующего наблюдения или по состоянию на дату прекращения сбора информации 31 декабря 2015 года.*
|
Группа скрининга (N = 868) |
Контрольная группа (N=860) |
Всего (N=1728) |
Отношение рисков (95% ДИ) | |
|
|
|
количество (процент) |
| |
|
Причина смерти — количество (%) |
|
|
|
|
|
Рак легких |
160 (18,4) |
210 (24,4) |
370 (21,4) |
0,76 (0,62-0,94) |
|
Отсутствие рака легких после анализа причины смерти, без других подробностей |
6 (0,7) |
11 (1,3) |
17 (1,0) |
0,55 (0,17-1,61) |
|
Другое новообразование |
318 (36,6) |
289 (33,6) |
607 (35,1) |
1,10 (0,94-1,30) |
|
Сердечно-сосудистое заболевание |
189 (21,8) |
181 (21,0) |
370 (21,4) |
1,05 (0,85-1,29) |
|
Заболевание дыхательной системы |
42 (4,8) |
43 (5,0) |
85 (4,9) |
0,98 (0,62-1,53) |
|
Симптомы, признаки и патологические клинические и лабораторные результаты, не классифицированные в других рубриках |
37 (4,3) |
20 (2,3) |
57 (3,3) |
1,86 (1,05-3,37) |
|
Заболевания пищеварительной системы |
30 (3,5) |
21 (2,4) |
51 (3,0) |
1,43 (0,79-2,63) |
|
Внешние причины болезни и смерти |
24 (2,8) |
19 (2,2) |
43 (2,5) |
1,27 (0,67-2,45) |
|
Эндокринные, алиментарные и метаболические заболевания |
21 (2,4) |
9(1,0) |
30(1,7) |
2,34 (1,03-5,80) |
|
Заболевания нервной системы |
9 (1,0) |
19 (2,2) |
28 (1,6) |
0,48 (0,19-1,10) |
|
Другая причина смерти |
26 (3,0) |
28 (3,3) |
54 (3,1) |
0,93 (0,52-1,65) |
|
Неизвестно |
6 (0,7) |
10 (1,2) |
16 (0,9) |
0,60 (0,18-1,83) |
|
Всего пациенто-лет в группе риска |
62298 |
62484 |
124782 |
|
|
Смертность от всех причин — количество летальных исходов на 1000 пациенто-лет |
13,93 |
13,76 |
13,85 |
1,01 (0,92-1,11) |
Анализы данных из небольшой выборки женщин (с известной датой диагностики рака легких) показал отношение рисков для смертности от рака легких, равное 0,67 (95% ДИ, 0,38–1,14) через 10 лет последующего наблюдения. Отношение рисков составляло 0,46 (95% ДИ, 0,21–0,96) через 7 лет, 0,41 (95% ДИ, 0,19–0,84) через 8 лет и 0,52 (95% ДИ, 0,28–0,94) через 9 лет.
Анализы чувствительности
Через 11 лет последующего наблюдения (по состоянию на декабрь 2016 года) отношение рисков для смертности от рака легких среди участников мужского пола составило 0,78 (ДИ 95%, 0,63–0,95). После 10 лет последующего наблюдения подгруппа мужчин в возрасте от 50 до 54 лет, не включенных в Национальное исследование скрининга рака легких, имела отношение рисков 0,85 (95% ДИ от 0,48 до 1,50). Подгруппа мужчин в возрасте от 65 до 69 лет имела минимальное отношение рисков среди всех возрастных групп, составляющее 0,59 (ДИ 95%, 0,35–0,98) (Таблица S2).
Приблизительно 50% участников исследования NELSON соответствовали критериям включения в Национальное исследование скрининга рака легких. Среди мужчин, подходящих для включения в Национальное исследование скрининга рака легких, отношение рисков через 10 лет последующего наблюдения составило 0,82 (95% ДИ, 0,64 - 1,05). Если бы в анализ были включены все случаи смерти от рака легких, без ограничения в отношении известной даты постановки диагноза, отношение рисков составило бы 0,76 (95% ДИ, 0,62–0,94) среди всех мужчин в исследовании NELSON и 0,81 (95% ДИ, 0,63-1,04) среди мужчин, подходящих для включения в Национальное исследование скрининга рака легких.
Обсуждение
В исследовании NELSON скрининг рака легких с помощью объемной КТ у бывших курильщиков и продолжающих курить лиц с включением оценки скорости роста в качестве рентгенологического биомаркера для неопределенных результатов привел к низкой частоте направления к специалистам для дополнительного обследования и существенно более низкой смертности от рака легких (у пациентов обоего пола), чем отсутствие скрининга, несмотря на что, что интервалы проведения скрининга со временем увеличивались.
В небольшой выборке женщин влияние скрининга на смертность от рака легких было неизменно более благоприятным. Ретроспективные анализы в Национальном исследовании скрининга рака легких также показали слабые доказательства разницы в величине эффекта в зависимости от пола и гистологического типа. [27] Кроме того, недавно сообщалось, что отношение рисков для смертности от рака легких среди участников в группе низкодозовой КТ по сравнению с пациентами в группе рентгенографии грудной клетки в Национальном исследовании скрининга рака легких составляло 0,95 (95% ДИ, от 0,83 до 1,10) среди мужчин и 0,80 (95% ДИ, от 0,66 до 0,96) среди женщин (анализ с поправкой на разведение).[6[
В начале исследования участники в группе скрининга сообщали о большей продолжительности курения, чем участники в контрольной группе, но количество пачка-лет было одинаковым. Кроме того, характер курения в двух группах после 2 лет последующего наблюдения был сходным (анализы в зависимости от назначенного лечения).[30] Таким образом, систематической ошибки эффекта скрининга в пользу группы скрининга не ожидается. В исследовании NELSON не было достаточной мощности, чтобы продемонстрировать возможное благоприятное различие в смертности от всех причин (ожидаемое в диапазоне 2,5%), поскольку для этого потребовались бы нереалистичные размеры выборки. [31] Сравнения других причин смерти не выявили значимых различий между группой скрининга и контрольной группой.
Были высказаны опасения по поводу возможной гипердиагностики при скрининге рака легких. Анализ избыточной заболеваемости с использованием данных Национального исследования скрининга рака легких оценил верхнюю границу риска гипердиагностики как 18,5%.32 В исследовании NELSON были выявлены 40 дополнительных случаев (344 в сравнении с 304) среди участников мужского пола в группе скрининга через 10 лет после рандомизации (4,5 года после окончательного раунда скрининга), что указывает на частоту избыточной заболеваемости при гипердиагностике 19,7% (95% ДИ от -5,2 до 41,6 при бутстрепе) для случаев, выявленных при скрининге.
Высокая степень охвата КТ-скринингом может отражать высокий уровень добросовестности среди участников исследования. В будущем улучшение выбора скрининга (персонализированный подход, основанный на оценке риска), вероятно, приведет к достижению более благоприятного соотношения между негативными последствиями и преимуществами КТ-скрининга рака легких. [4,9,34-38]