Осложнения сахарного диабета
Хронические осложнения являются главной причиной ранней инвалидизации и высокой смертности пациентов, страдающих сахарным диабетом. Они возникают при длительном плохом метаболическом контроле диабета. На их развитие также влияют внешние и генетические факторы.
Поздние осложнения сахарного диабета
К поздним осложнениям диабета относятся:
- ретинопатия (поражение глаз, которое в конечном итоге могут привести к полной потере зрения),
- нефропатия (поражение почек, которое может закончиться развитием почечной недостаточности со снижением дезинтоксикационной функции почек, несовместимой с жизнью),
- нейропатия (поражение нервной системы),
- диабетическая макроангиопатия (поражение сердечных, мозговых и периферических сосудов; с развитием ишемической болезни сердца, инфаркта миокарда, инсульта).
В настоящее время меры по профилактике развития хронических осложнений диабета и их последствий сводятся к следующему:
- Оптимальная компенсация диабета (углеводного обмена).
- Регулярные физические упражнения.
- При избыточной массе тела её снижение.
- Контроль артериального давления.
- Контроль липидного обмена.
- Отказ от курения и алкоголя.
- Ранняя диагностика осложнений (регулярный осмотр у специалистов).
- Лечение уже имеющихся осложнений и профилактика их дальнейшего прогрессирования.
Диабетическая ретинопатия
Достижение нормогликемии и поддержание нормального давления являются основной профилактики поздних осложнений диабета.
Для выявления диабетической ретинопатии важен регулярный осмотр окулистом. Помните, что снижение остроты зрения и другие симптомы поражения глаз (затуманенное, искаженное или затрудненное зрение в ночные часы, неясное и тусклое зрение, мелькание мушек перед глазами, расплывчатость световых лучей) чаще наступают уже на поздних (запущенных) стадиях ретинопатии. На ранних же стадиях Вас может ничего не беспокоить, но именно своевременные мероприятия, предпринятые на этих стадиях и ранее (еще до развития ретинопатии) будут наиболее эффективны в отношении предупреждения развития и прогрессирования ретинопатии и, соответственно, снижения остроты зрения.
Частота осмотра окулистом:
- Не реже 1 раза в год с момента установления диагноза сахарный диабет типа 2.
- При выявлении ретинопатии частота обследовании составляет 1-2 раза в год, а при необходимости и чаще.
- При сочетании диабетической ретинопатии с артериальной гипертензией, хронической почечной недостаточностью, другими интеркурентными заболеваниями частота осмотров тоже должна быть увеличена.
- Немедленный осмотр – при внезапном снижении остроты зрения.
- Обязательный осмотр проводится при планировании беременности и во время неё (после её подтверждения, а затем каждые 3 мес, а при необходимости и чаще, а также в случае преждевременно прерывания беременности).
Диабетическая нефропатия
Опасность этого осложнения состоит в том, что развиваясь достаточно медленно и постепенно, диабетическое поражение почек долгое время остается незамеченным, поскольку пациент не ощущает никакого дискомфорта и не предъявляет жалоб. И только уже на выраженной (нередко терминальной) стадии поражения почек у пациента появляются жалобы на стойкое повышение артериального давления, отеки, протеинурию и связанные с интоксикацией организма азотистыми шлаками, однако на этой стадии радикально помочь пациенту не всегда возможно. Очень важно то обстоятельство, что только бессимптомные стадии нефропатии могут быть обратимы при соблюдении соответствующих рекомендаций (основное – компенсация углеводного обмена), то время как появление протеинурии говорит о необратимости процесса и все дальнейшие рекомендации будут направлены только по снижение скорости прогрессирования данного осложнения.
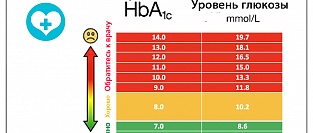
Для ранней диагностики и контроля за течением диабетической нефропатии необходимо определение микроальбуминурии (30-300 мг/сут – микроальбуминурия, до 30 мг/сут – нормоальбуминурия) с частотой не менее 1 раза в год с момента постановки диагноза сахарного диабета типа 2.
Рекомендации по профилактики развития и дальнейшего прогрессирования диабетической нефропатии
При нормоальбуминурии и на любой стадии:
- Компенсация углеводного обмена
- Коррекция липидного обмена (при необходимости). Цели: уровень общего холестерина до 5.2 ммоль/л, триглицеридов – до 1.7 ммоль/л.
- Коррекция АД (при необходимости). АД на уровне 120-130/75-85 мм рт ст. На ст.ХПН – ниже 120/75 мм рт ст.
- Применение ингибиторов АПФ (даже при нормальном АД в субпрессорных дозах).
- Соблюдение диеты с ограничением белка начиная со стадии микроальбуминурии (На ст.микроальбуминурии - не более 0.8-1 г белка на 1 кг массы тела; на ст.протеинурии - до 0.6-0.7 г на 1 кг массы тела; на ст.ХПН – до 30-40 г/сут при проведении консервативной терапии).
- Избегать назначения неселективных бета-блокаторов (типа обзидана, анаприлина) получающих таблетированные сахароснижающие препараты, поскольку эти препараты ухудшают углеводный и липидный обмен.
На стадии хронической почечной недостаточности (ХПН) при креатинине от 120 до 500 мкмоль/л – консервативная терапия; при креатинине сыворотки более 500 мкмоль/л – решается вопрос о подготовке пациента к гемодиализу или трансплантации почки:
- Перевод пациентов с сахарным диабетом на инсулинотерапию. Глюреном (гликведон) применим на начальных стадиях ХПН
- Существенное ограничение животного белка до 30-40 г в сутки.
- Ограничение калия.
- Прием энтеросорбентов (энтеросгель). Прием производится в промежутках между приемами пищи, через 1.5-2 часа после приема основных лекарственных препаратов, 3-4 раза в день.
- При отеках – применение петлевых диуретиков (фуросемид, лазикс).
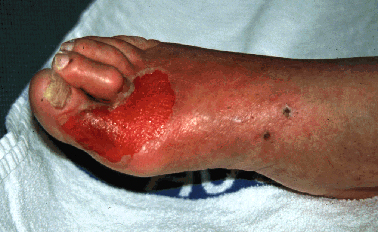
Синдром диабетической стопы
Синдром диабетическая стопы объединяет патологические изменения периферической нервной и сосудистой систем и представляет непосредственную угрозу развития язв на поверхности стоп и гангрены стопы, которая требует ампутации конечности. Осмотр ног должен проводиться каждый раз во время визита пациента, но не реже 1 раза в 6 мес.
Правила ухода за ногами:
- Самое незначительное воспаление на ногах при диабете может перерасти в большую проблему. Даже при небольшом воспалении необходимо обратиться к врачу.
- Ежедневно мойте ноги и осторожно (не растирая) вытирайте их. Не забывайте о межпальцевых промежутках! После душа или плавания ноги нужно тщательно просушить.
- Ежедневно осматривайте ноги, чтобы вовремя обнаружить волдыри, порезы, царапины и другие повреждения температур (помните, что при нейропатии чувствительной ног снижена), через которые может проникнуть инфекция. Не забудьте осмотреть промежутки между пальцами! Подошвы стоп можно легко смотреть с помощью зеркала. Если Вы сами не можете сделать это, попросите кого-нибудь из членов семьи осмотреть Ваши ноги.
- Не подвергайте ноги воздействию очень высоких и очень низких температур (помните, что при нейропатии чувствительной ног снижена). Воду в ванной сначала проверяйте рукой, чтобы убедиться, что она не горячая. Если ноги мерзнут по ночам, надевайте теплые носки.
- Не пользуйтесь грелками или другими горячими предметами!
- Ежедневно осматривайте свою обувь – не попали ли в нее посторонние предметы, не порвана ли подкладка, не загнута ли стелька. Все это может поранить или натереть кожу ног (не создавайте входные ворота для инфекции!).
- Очень важно ежедневно менять носки или чулки. Носите только подходящие по размеру чулки или носки. Нельзя носить заштопанные носки или носки с тугой резинкой.
- Покупайте только ту обувь, которая с самого начала удобно сидит на ноге. Не покупайте обувь, которую нужно разнашивать или растягивать. Не носите обувь с узкими носками или такую, которая сдавливает пальцы и на высоком каблуке.
- Никогда не надевайте обувь на босую ногу. Никогда не носите сандалии или босоножки с ремешком, который проходит между пальцами.
- Никогда не ходите босиком и, тем более, по горячей поверхности.