Эпидемический паротит. О стойкости поствакцинального иммунитета
Иммунитет против вируса эпидемического паротита оказался недостаточным у части людей юношеского возраста, которые были вакцинированы в детстве, показывают исследования Центра вакцинации Эмори и Центров по контролю и профилактике заболеваний (Centers for Disease Control and Prevention, CDC). Полученные данные подчеркивают необходимость более подробно изучить иммунный ответ на эпидемический паротит и вакцины против эпидемического паротита.
За последние 15 лет были зарегистрированы несколько вспышек эпидемического паротита среди студентов колледжей, в спортивных командах и в скученных сообществах в разных регионах Соединенных Штатов Америки. Два возможных способствующих фактора включают ослабление вызванного вакциной иммунитета и отличия между циркулирующим в настоящее время штаммом вируса эпидемического паротита и вакцинным штаммом, который входит в стандартную детскую вакцину против кори, эпидемического паротита и краснухи (MMR).
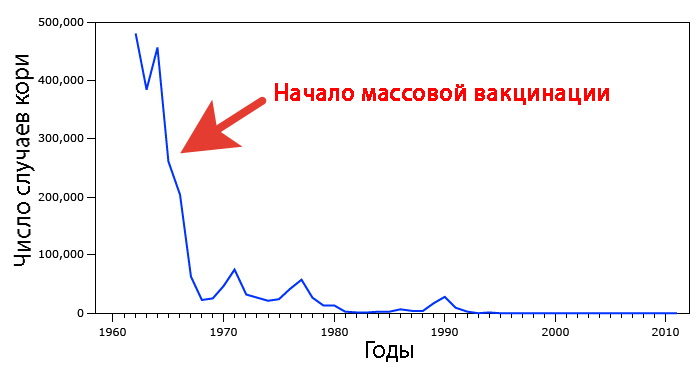
«В целом, вакцина MMR была великолепной и обеспечили снижение заболеваемости корью, эпидемическим паротитом и краснухой на 99% и значительное уменьшение частоты сопутствующих осложнений с момента ее введения в практику», - говорит Шри Эдупуганти (Sri Edupuganti), MD, MPH, доцент медицины (инфекционные заболевания) медицинского факультета университета Эмори и медицинский директор Клиники Хоуп Центра вакцинации Эмори. «То, что мы наблюдаем сейчас с этими вспышками эпидемического паротита, - это сочетание двух факторов: сначала несколько человек не выработали сильный иммунный ответ, а затем циркулирующий штамм стал отличаться от штамма, который содержится в вакцине».
Ученые университета Эмори и CDC совместно провели исследование, в котором участвовал 71 человек в возрасте от 18 до 23 лет в Атланте - самое крупное на сегодняшний день исследование, посвященное изучению B-клеток памяти в сохранении иммунитета к эпидемическому паротиту у вакцинированных лиц. Набор участников происходил в 2010 году. Почти все (69/71) участники получили две дозы MMR, но 80 процентов получили свою вторую дозу MMR более чем за десять лет до включения в исследование.
У большинства участников (93 процента) были антитела против эпидемического паротита, но у десяти процентов участников исследования не обнаруживались специфические для эпидемического паротита В-клетки памяти, которые обычно способны продуцировать противовирусные антитела в рамках реакции иммунологической памяти после контакта с вирусом эпидемического паротита. В среднем в крови участников количество В-клеток памяти, вырабатывающих антитела против эпидемического паротита, было в 5-10 раз меньше по сравнению с клетками, образующими антитела к кори или краснухе.
Кроме того, антитела у участников исследования был неспособны нейтрализовать вирус эпидемического паротита дикого типа так же эффективно, как вакцинный вирус. В заключении говорится, что, по крайней мере, шесть участников исследования могли быть потенциально инфицированы циркулирующим в настоящее время штаммом эпидемического паротита дикого типа. Исследователи не обнаружили четкой взаимосвязи между сроками проведения вакцинации и низким уровнем антител или В-клеток памяти.
Другое исследование показало, что третья доза MMR приводила к увеличению выработки нейтрализующих антител на эпидемический паротит у некоторых людей с низкими титрами; однако через 1 год уровни антител снижались до исходного значения, поэтому эффект был нестойким. В 2017 году Консультативный комитет по проблемам вакцинации CDC одобрил введение третьей дозы вакцины MMR людям в группе риска из-за продолжающейся вспышки эпидемического паротита.
Вакцинный штамм эпидемического паротита Джерил Линн (Jeryl Lynn) в вакцине MMR первоначально был получен из горла заболевшей дочери ученого в 1960-х годах. Хотя существует только один серотип вируса эпидемического паротита, циркулирующий в настоящее время штамм («генотип G») генетически отличается от вакцинного штамма. Пока не до конца понятно, как эти генетические изменения влияют на антигенные свойства штамма дикого типа.
Необходимы дополнительные исследования для описания иммунного ответа на дикий тип и вакцинные штаммы вируса эпидемического паротита, чтобы определить, необходима ли разработка новой вакцины против эпидемического паротита - это потребовало бы больших инвестиций в клинические исследования для подтверждения безопасности и эффективности.
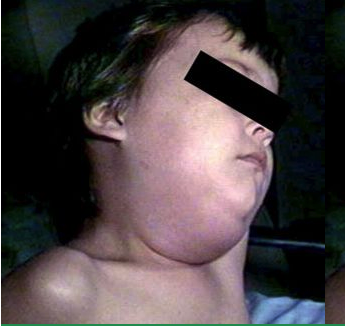
Симптомы эпидемического паротита похожи на симптомы других вирусных заболеваний - усталость, боли в теле, головная боль - но отличительным признаком часто является опухание слюнных желез. В более тяжелых случаях может развиться энцефалит или глухота. Заболевание передается при прямом контакте, воздушно-капельным путем или через обсемененные предметы. Симптомы эпидемического паротита обычно появляются через 16-18 дней после инфицирования.

За последние 15 лет были зарегистрированы несколько вспышек эпидемического паротита среди студентов колледжей, в спортивных командах и в скученных сообществах в разных регионах Соединенных Штатов Америки. Два возможных способствующих фактора включают ослабление вызванного вакциной иммунитета и отличия между циркулирующим в настоящее время штаммом вируса эпидемического паротита и вакцинным штаммом, который входит в стандартную детскую вакцину против кори, эпидемического паротита и краснухи (MMR).
«В целом, вакцина MMR была великолепной и обеспечили снижение заболеваемости корью, эпидемическим паротитом и краснухой на 99% и значительное уменьшение частоты сопутствующих осложнений с момента ее введения в практику», - говорит Шри Эдупуганти (Sri Edupuganti), MD, MPH, доцент медицины (инфекционные заболевания) медицинского факультета университета Эмори и медицинский директор Клиники Хоуп Центра вакцинации Эмори. «То, что мы наблюдаем сейчас с этими вспышками эпидемического паротита, - это сочетание двух факторов: сначала несколько человек не выработали сильный иммунный ответ, а затем циркулирующий штамм стал отличаться от штамма, который содержится в вакцине».

Ученые университета Эмори и CDC совместно провели исследование, в котором участвовал 71 человек в возрасте от 18 до 23 лет в Атланте - самое крупное на сегодняшний день исследование, посвященное изучению B-клеток памяти в сохранении иммунитета к эпидемическому паротиту у вакцинированных лиц. Набор участников происходил в 2010 году. Почти все (69/71) участники получили две дозы MMR, но 80 процентов получили свою вторую дозу MMR более чем за десять лет до включения в исследование.
У большинства участников (93 процента) были антитела против эпидемического паротита, но у десяти процентов участников исследования не обнаруживались специфические для эпидемического паротита В-клетки памяти, которые обычно способны продуцировать противовирусные антитела в рамках реакции иммунологической памяти после контакта с вирусом эпидемического паротита. В среднем в крови участников количество В-клеток памяти, вырабатывающих антитела против эпидемического паротита, было в 5-10 раз меньше по сравнению с клетками, образующими антитела к кори или краснухе.
Кроме того, антитела у участников исследования был неспособны нейтрализовать вирус эпидемического паротита дикого типа так же эффективно, как вакцинный вирус. В заключении говорится, что, по крайней мере, шесть участников исследования могли быть потенциально инфицированы циркулирующим в настоящее время штаммом эпидемического паротита дикого типа. Исследователи не обнаружили четкой взаимосвязи между сроками проведения вакцинации и низким уровнем антител или В-клеток памяти.
Другое исследование показало, что третья доза MMR приводила к увеличению выработки нейтрализующих антител на эпидемический паротит у некоторых людей с низкими титрами; однако через 1 год уровни антител снижались до исходного значения, поэтому эффект был нестойким. В 2017 году Консультативный комитет по проблемам вакцинации CDC одобрил введение третьей дозы вакцины MMR людям в группе риска из-за продолжающейся вспышки эпидемического паротита.
Вакцинный штамм эпидемического паротита Джерил Линн (Jeryl Lynn) в вакцине MMR первоначально был получен из горла заболевшей дочери ученого в 1960-х годах. Хотя существует только один серотип вируса эпидемического паротита, циркулирующий в настоящее время штамм («генотип G») генетически отличается от вакцинного штамма. Пока не до конца понятно, как эти генетические изменения влияют на антигенные свойства штамма дикого типа.
Необходимы дополнительные исследования для описания иммунного ответа на дикий тип и вакцинные штаммы вируса эпидемического паротита, чтобы определить, необходима ли разработка новой вакцины против эпидемического паротита - это потребовало бы больших инвестиций в клинические исследования для подтверждения безопасности и эффективности.
Симптомы эпидемического паротита похожи на симптомы других вирусных заболеваний - усталость, боли в теле, головная боль - но отличительным признаком часто является опухание слюнных желез. В более тяжелых случаях может развиться энцефалит или глухота. Заболевание передается при прямом контакте, воздушно-капельным путем или через обсемененные предметы. Симптомы эпидемического паротита обычно появляются через 16-18 дней после инфицирования.
Результаты исследования будут опубликованы в журнале PNAS.