Гипертонический криз
Гипертонический криз. Проблема терминологии
На сегодняшний день, термин «гипертонический криз» не является общепринятым в зарубежной медицинской литературе. Его альтернативой является термин hypertensive emergency.
В нашей стране термин гипертонический криз является устойчивым и используется во врачебной среде. Здесь мы определимся что мы будем далее называть гипертоническим кризом.
Базовое определение – острая тяжелая артериальная гипертензия.
Под острой тяжелой артериальной гипертензией мы подразумеваем любое повышение систолического артериального давления (САД) выше 180 мм.рт.ст. и/или диастолического артериального давления (ДАД) выше 120 мм.рт.ст.
Гипертонический криз – это повышение систолического артериального давления (САД) выше 180 мм.рт.ст. и/или диастолического артериального давления (ДАД) выше 120 мм.рт.ст. с поражением органов-мишеней.
Под поражением органов-мишеней понимают:
- Признаки повреждения головного мозга: ишемический или геморрагический инсульт, энцефалопатия (синдром обратимой задней энцефалопатии, PRES)
- Признаки сердечно-сосудистой катастрофы: острый коронарный синдром (ОКС), инфаркт миокарда (ИМ), острая сердечная недостаточность (ОСН)
- Признаки повреждения сетчатки: кровоизлияния, отек зрительного нерва
- Признаки повреждения крупных сосудов: расслаивающая аневризма аорты
- Признаки повреждения почек
- Микрососудистые поражения
Любое повышение артериального давления без признаков поражения органов-мишеней, т.е. бессимптомное, или если симптомы не связаны с артериальной гипертензией гипертоническим кризом не является. Мы будем называть подобную ситуацию значительным повышением артериального давления.
Важность подобного разделения ситуаций, связанных со значительным подъемом артериального давления, обусловлена разницей клинических исходов.
Острое повышение артериального давления без острого поражения органов-мишеней не связано с неблагоприятными исходами в ближайшее время [13-16]. В настоящее время сохраняется высокий процент госпитализаций пациентов с данной патологией, до 11% пациентов, обратившихся со значительным повышением артериального давления, госпитализируются [10,15]. Сравнение исходов у госпитализированных пациентов и пациентов, отпущенных домой из кабинета врача, не продемонстрировало разницы исходов в течение нескольких дней или ближайших месяцев [13,15,16].
Недавний анализ 58535 пациентов, с эпизодами значительного повышения систолического артериального давления (САД) выше 180 мм.рт.ст. и/или диастолического (ДАД) выше 120 мм.рт.ст. (среднее значение 182,5/96,4 мм рт.ст.) показал сходную частоту сердечно-сосудистых событий через 6 месяцев (0,9%) среди пациентов, которые были госпитализированы, и среди пациентов, отобранных по коэффициенту склонности, которые были выписаны после визита к врачу.
Повышение артериального давления более 180/110 -120 мм рт. ст. может привести к острому повреждению тканей сердца, головного мозга и микроциркуляторного русла. [1-3] Поражение органа-мишени вследствие острой артериальной гипертензии, т.е. гипертонический криз требует немедленного и агрессивного лечения, чтобы ограничить прогрессирование повреждения (рис. 1).
Значительное повышение артериального давления встречается в два-три раза чаще, чем гипертонический криз [4,5]. При этом данная проблема может возникнуть как у пациентов с артериальной гипертензией (АГ) в анамнезе, так и у лиц с ранее не выявленной АГ [44,56]. Уровень диастолического давления у пациентов младше 60 лет редко превышает 120 мм.рт.ст.
Примечание: мы не обсуждаем любое повышение АД в периоперационном периоде и/или во время беременности.
Термины используемые в клинических рекомендациях в РФ
Гипертонический криз (ГК) – остро возникшее выраженное повышение АД (>180/120 мм рт.ст.) сопровождающееся клиническими симптомами, требующее немедленного контролируемого его снижения с целью предупреждения поражения органов-мишеней. [61]
Осложненный гипертонический криз. Осложненный гипертонический криз сопровождается жизнеугрожающими осложнениями, появлением или усугублением поражения органов-мишеней и требует снижения АД, однако степень его снижения и тактика ведения пациента зависят от вида сопутствующего поражения органов-мишеней. [61]
Основные клинические положения
Острая тяжелая артериальная гипертензия
- Гипертонический криз - острая тяжелая артериальная гипертензия, которая сопровождается острым повреждением органа-мишени, характеризуется значительной частотой осложнений и внутрибольничной смертностью и поэтому требует немедленного лечения в отделении интенсивной терапии.
- Острая тяжелая артериальная гипертензия без острого повреждения органа-мишени (Значительное повышение артериального давления) не характеризуется неблагоприятными ближайшими исходами, и ее можно лечить амбулаторно.
- Несоблюдение схемы приема ранее назначенных антигипертензивных препаратов - самый частый фактор, приводящий к развитию острой тяжелой артериальной гипертензии.
- Гипертонический криз лечат с помощью внутривенного введения лекарственных средств, руководствуясь типом повреждения органа-мишени.
- Значительное повышение артериального давления следует контролировать с помощью пероральных препаратов и, при необходимости, организацией возможности быстрого мониторинга.
Острая тяжелая артериальная гипертензия является причиной 4,6% всех посещений отделений неотложной помощи и частой причиной госпитализации в США. [5] Она чаще встречается у лиц старше 60 лет, негроидной расы, не имеющих страховки или с недостаточной страховкой, или которые живут в бедных районах. [5,7] Большие объемы данных на основании заявлений о страховых выплатах в США показывают, что количество госпитализаций по поводу гипертонических кризов неуклонно возрастало в течение последних 20 лет, [5,7-9] но со временем внутрибольничная смертность улучшалась и в настоящее время составляет от 0,2% до 11%. [8-10]
Даже при отсутствии острого повреждения органа-мишени эпизоды тяжелой артериальной гипертензии имеют отдаленные последствия.
В исследовании с участием 2435 пациентов с ранее перенесенной транзиторной ишемической атакой изолированное повышение систолического артериального давления более 180 мм рт. ст. (без симптомов) сопровождалось увеличением риска инсульта в 5 раз в течение 3 лет наблюдения по сравнению с отсутствием эпизодов повышения систолического артериального давления более 140 мм рт. ст., независимо от обычного АД. [11]
Аналогичным образом, проспективное когортное исследование показало, что у пациентов, обратившихся за медицинской помощью в связи с резким повышением АД, риск сердечно-сосудистых событий (в том числе с летальным исходом) был на 50% выше, чем в группе контроля, несмотря на сходные уровни артериального давления во время наблюдения. [12]
Подход к лечению пациента с острой тяжелой артериальной гипертензией
Авторы обзора [57], послужившего основой данной статьи, предлагают подход, изображенный на рисунке 1.
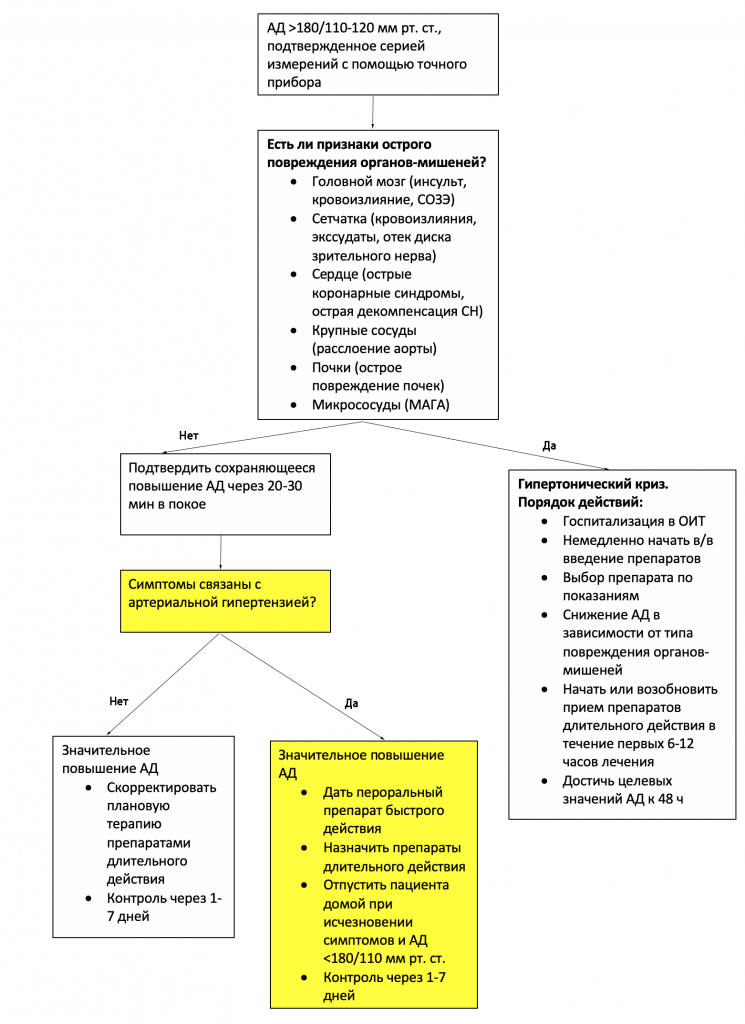
Рисунок 1. Обследование и лечение при острой тяжелой артериальной гипертензии.
Целенаправленная оценка опосредованного артериальной гипертензией повреждения органов-мишеней должна проводиться у каждого пациента.
Для оценки состояния головного мозга определяют очаговые двигательные или чувствительные нарушения, изменения речи или зрения.
Выполните неврологическое обследование, выявляя двигательные нарушения, речевые и зрительные нарушения, а также изменения походки.
Если нарушения обнаружены, выполните визуализацию с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии.
Для оценки сетчатки, выполните осмотр или фотографию глазного дна в поисках признаков микрососудистого повреждения (кровоизлияний или экссудатов) или отека диска зрительного нерва (папиллоедема).
Для оценки сердца спросите пациента о боли в груди, одышке, ортопноэ, пароксизмальной ночной одышке, учащенном сердцебиении и отеках.
При осмотре ищите признаки сердечной недостаточности (набухание яремных вен, хрипы в нижних отделах легких с обеих сторон, третий тон сердца или отеки).
Выполните рентгенографию грудной клетки, электрокардиографию (для выявления ишемических изменений) и измерение уровня тропонина у большинства пациентов. Острые коронарные синдромы включают нестабильную стенокардию и инфаркт миокарда.
Для оценки крупных сосудов (аорты), спросите пациента о боли в груди или спине. Измерьте артериальное давление на обоих плечах и бедре, выявите асимметрию. Если возникли подозрения, выполните КТ грудной клетки и живота с контрастированием или чреспищеводную эхокардиографию.
Для оценки почек измерьте уровень креатинина в сыворотке крови, чтобы исключить острое повреждение почек. В общем анализе мочи может быть протеинурия или гематурия как признак микрососудистого повреждения.
Для оценки микроциркуляторного русла выполните общий анализ крови; анемия и тромбоцитопения будут указывать на микроангиопатию. Острая декомпенсация СН - острая декомпенсация сердечной недостаточности, в/в - внутривенный, МАГА - микроангиопатическая гемолитическая анемия, и СОЗЭ - синдром обратимой задней энцефалопатии. С изменениями по Whelton et al.1
Таким образом, опрос и осмотр предполагает определение следующих заболеваний и/или состояний [58]:
- Черепно-мозговая травма
- Общая неврологическая симптоматика, такая как возбуждение, ступор, судороги, нарушение сознания
- Очаговая неврологическая симптоматика связанная с возможным ОНМК
- Осмотр глазного дна
- Тошнота и/или рвота, являющаяся признаком повышения внутричерепного давления
- Боль в груди и/или иные признаки ОКС, ИМ или расслоения аорты
- Признаки ОСН
- Беременность
- Использование лекарственных или иных средств, способных вызвать повышение АД
Частота различных признаков и симптомов при гипертонических кризах [31]
|
Признаки и симптомы |
Гипертонический криз (%) (n=452) |
Повышение АД (%) (n=273) |
Значительное повышение АД (%) (n=179) |
P |
|
Головная боль |
34,5 |
44,3 |
19,8 |
<0,0001 |
|
Головокружение |
21,5 |
29,3 |
9,9 |
<0,0001 |
|
Одышка |
19,8 |
16,5 |
24,7 |
<0,05 |
|
Неврологический дефицит |
28,8 |
15,7 |
48,3 |
<0,0001 |
|
Боль в груди |
13,6 |
11,0 |
17,6 |
НЗ |
|
Рвота |
10,8 |
13,9 |
9,3 |
НЗ |
|
Парестезия |
9,0 |
84 |
9,9 |
НЗ |
|
Аритмия |
5,0 |
7,7 |
2,0 |
<0,05 |
|
Обморок |
2,8 |
2,9 |
2,7 |
НЗ |
|
Сонливость |
3,5 |
2,5 |
5,0 |
НЗ |
|
Кома |
1,7 |
0,7 |
3,3 |
НЗ |
|
Носовое кровотечение |
0,4 |
0,7 |
- |
НЗ |
|
Другие |
31,4 |
38,0 |
21,4 |
<0,05 |
Оценка острого повреждения органов-мишеней
Основополагающей частью первоначального обследования является оценка симптомов, признаков и диагностических тестов, указывающих на острое повреждение органов-мишеней (рис. 1), включая повреждение головного мозга, сердца, крупных сосудов (в частности, аорты), почек и микроциркуляторного русла (включая сетчатку).
Историческая справка: термин «злокачественная артериальная гипертензия» был введен в практику в 1928 году, когда смертность от неуправляемой тяжелой гипертензии достигала 80%. В настоящее время, по понятным причинам, не используется.
В отсутствие симптомов, которыми можно руководствоваться при обследовании, имеются ограниченные данные о ценности диагностических тестов.
В проспективном исследовании с участием 167 пациентов в отделении неотложной помощи с диастолическим артериальным давлением 100 мм рт.ст. или выше (среднее значение 194/112 мм рт.ст.) при первом осмотре, стандартные метаболические исследования выявляли острое повреждение почек, требующее госпитализации у 7% пациентов. [29]
В ретроспективных исследованиях результаты большинства диагностических тестов у пациентов без признаков острого повреждения органов-мишеней были в пределах нормы или просто отражали длительное воздействие АГ. [14,15,30]
Тем не менее, обычно выполняют базовый набор метаболических исследований для оценки функции почек и уровня электролитов, общий анализ крови для выявления микроангиопатии, общий анализ мочи для выявления протеинурии или гематурии, а также электрокардиограмму и измерение тропонина для исключения бессимптомного повреждения миокарда.
У пациентов без повреждения органов-мишеней, как правило, нет никаких симптомов. [22,31,32] Симптомы, не связанные с АГ, если они есть, могут включать головную боль, атипичные боли в груди, одышку, головокружение, дурноту и носовое кровотечение* [57]
О факторах риска
У большинства пациентов с острой тяжелой артериальной гипертензией в анамнезе уже есть АГ, и они получают лечение. [15,22] Несоблюдение схемы приема назначенных антигипертензивных препаратов является наиболее распространенным провоцирующим фактором. В большой амбулаторной базе данных у трех четвертей пациентов, у которых было зарегистрировано систолическое артериальное давление 180 мм рт. ст. или выше, или диастолическое артериальное давление 110 мм рт. ст. или выше, была диагностирована артериальная гипертензия, и более половины уже получали два или более антигипертензивных препарата. [15]
В проспективном исследовании с участием пациентов с артериальной гипертензией несоблюдение схемы лечения было самым сильным предиктором гипертонического криза. [23] Эти данные подчеркивают важность вмешательств, которые улучшают соблюдение схемы лечения [24] (например, мониторинг пациентами артериального давления, возможности социальной поддержки [25] и партнерство с консультантами по здоровому образу жизни, медсестрами или фармацевтами [25-27], хотя в исследований, показывающих, что эти вмешательства снижают риск острой тяжелой артериальной гипертензии, недостаточно.
Другими распространенными факторами, вызывающими острую тяжелую артериальную гипертензию, являются неограниченное потребление натрия с пищей; использование назначенных врачом, продаваемых без рецепта или запрещенных препаратов (например, кокаина, амфетаминов, симпатомиметиков, нестероидных противовоспалительных препаратов и высоких доз глюкокортикоидов); тревожность или паническое расстройство; и острый инсульт или сердечная недостаточность, которые могут быть как причиной, так и следствием тяжелой артериальной гипертензии.
У пациентов с острым гломерулонефритом, преэклампсией, феохромоцитомой или склеродермическим почечным кризом также может развиться острая тяжелая артериальная гипертензия. Среди госпитализированных пациентов распространенными причинами считаются мобилизация внутривенных жидкостей, отмена антигипертензивных препаратов, боль и задержка мочи. Для пациентов без четкого триггера, или которые соответствуют критериям резистентной к лечению артериальной гипертензии в течение периода наблюдения, [28] следует рассмотреть возможность проведения дополнительного обследования для поиска вторичных причин артериальной гипертензии, таких как реноваскулярные заболевания, первичный альдостеронизм, избыток глюкокортикоидов, феохромоцитома и у более молодых пациентов - коарктация аорты.
Ауторегуляция мозгового кровотока
Ауторегуляция кровотока в органах относится к вариантам физиологической адаптации, которые позволяют перфузии органов оставаться относительно постоянной в широком диапазоне артериального давления (рис. 2). При острой тяжелой артериальной гипертензии ауторегуляция кровотока важнее всего; такая ауторегуляция лучше всего изучена в головном мозге, [33] хотя те же принципы применимы к большинству органов.
При хронической тяжелой артериальной гипертензии мозговой кровоток поддерживается на том же уровне, что и у здоровых людей, но его ауторегуляторная кривая смещена вправо. Этот сдвиг позволяет пациентам переносить более высокие уровни артериального давления без развития отека головного мозга, [33,34] но предрасполагает к гипоперфузии головного мозга при существенно более высоких уровнях артериального давления, чем у лиц с нормальным АД, хотя на индивидуальном уровне эти кривые не являются ни воспроизводимыми, ни предсказуемыми. [34,35]
Ограниченные данные свидетельствуют о том, что лечение тяжелой артериальной гипертензии в течение нескольких месяцев может в незначительной степени улучшить ауторегуляцию, [34] тогда как у пациентов с легкой или умеренной артериальной гипертензией [<180/110 мм рт. ст.] ауторегуляторные реакции восстанавливаются в течение нескольких недель после начала эффективной терапии. [36]
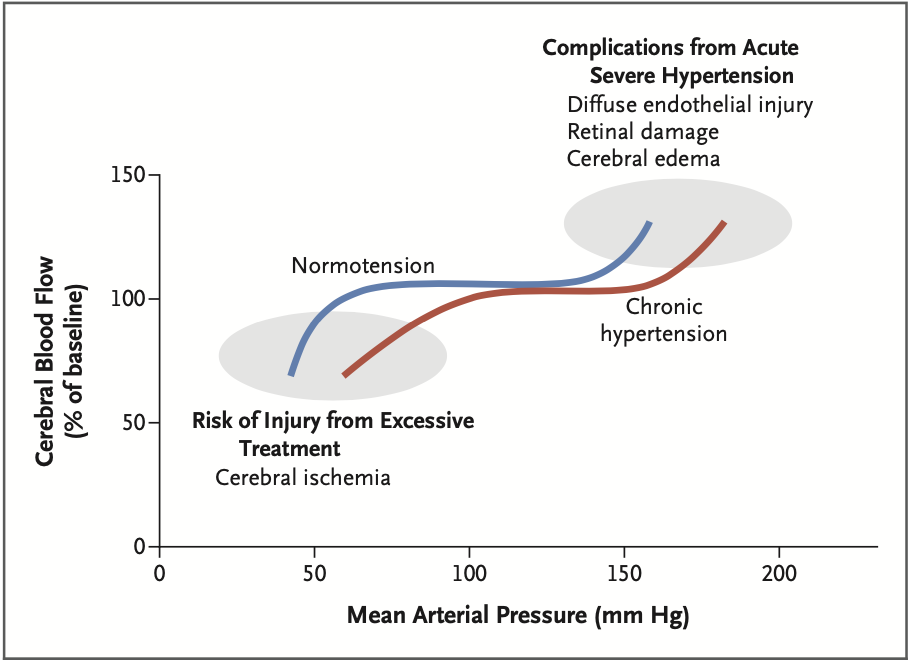
Рисунок 2
Мозговой кровоток относительно стабилен в широком диапазоне артериального давления благодаря изменениям цереброваскулярного сопротивления. На верхнем конце кривой повышенное мозговое сопротивление предотвращает вызванное давлением увеличение кровотока.
При пересечении верхнего предела ауторегуляции небольшие изменения артериального давления вызывают существенное увеличение кровотока, что приводит к вазогенному отеку головного мозга и его осложнениям. На нижнем конце кривой снижение цереброваскулярного сопротивления позволяет поддерживать кровоток, несмотря на постепенное снижение АД. Как только будет достигнут предел ауторегуляции, небольшое снижение артериального давления вызовет существенное нарушение церебральной перфузии.
В клинических экспериментах нижний предел ауторегуляции отмечается при уровнях артериального давления примерно на 25% ниже исходного значения.
Симптомы гипоперфузии головного мозга развиваются, когда мозговой кровоток падает более чем на 30%.
Отмечается широкая индивидуальная вариабельность пределов ауторегуляции и пороговых значений на обоих концах кривой. При неконтролируемой артериальной гипертензии кривая ауторегуляции смещается вправо. Лечение артериальной гипертензии в течение нескольких недель или месяцев может улучшить или исправить ауторегуляторные нарушения, особенно у пациентов без длительной тяжелой артериальной гипертензии.
Лечение острого тяжелого повышения артериального давления
Общий подход к лечению острого тяжелого повышения артериального давления авторами обсуждаемого исследования показан на рисунке 1.
В большинстве случаев общепринятой практикой считается снижение артериального давления на 10-20% от исходного в течение первого часа лечения. С последующим снижением еще на 5-15% в течение следующих 23 часов [59]. Данная тактика в большинстве случаев позволяет достичь целевого уровня АД ниже 180/120 мм.рт.ст. в первый час и АД ниже 160/110 мм.рт.ст. в первые сутки лечения. При этом, что представляется достаточно важным, АД редко опускается ниже 130/80 мм.рт.ст.
Слишком быстрое снижение артериального давления может привести к ишемическим повреждениям (см. раздел ауторегуляция мозгового кровотока и рисунок 2).
Исследований, сравнивающих различные препараты для лечения гипертонического криза и значительного повышения АД, сравнительно мало. [37-39]
Лечение в значительной степени определяется пониманием патофизиологических особенностей, наличием и типом повреждения органов-мишеней, доступности и стоимости лекарств, а также опытом работы врача с данными препаратами. [10,40] На практике отмечается значительный разброс в отношении выбора лекарств. [10,40]
Лечение гипертонического криза
Все пациенты должны быть госпитализированы в отделение интенсивной терапии и получать внутривенную терапию антигипертензивными препаратами на основании клинической картины.
В США чаще всего используются лабеталол, нитроглицерин, никардипин, гидралазин и нитропруссид [10].
Исследований, отражающих использования тех или иных средств в российской практике найти не удалось. В рекомендациях, утвержденных минздравом предлагается использовать следующие препараты:
- нитроглицерин (предпочтителен при ОКС и острой левожелудочковой недостаточности);
- нитропруссид натрия (является препаратом выбора при острой гипертонической энцефалопатии);
- ИАПФ: эналаприлат (предпочтителен при острой левожелудочковой недостаточности);
- ББ (метопролол, эсмолол предпочтительны при расслаивающей аневризме аорты и ОКС);
- альфа-адреноблокаторы: фентоламин (при подозрении на феохромоцитому);
- Диуретики (фуросемид при острой левожелудочковой недостаточности);
- Нейролептики (дроперидол);
- Ганглиоблокаторы (азаметония бромид). [61]
С указанием «В остром периоде инсульта вопрос о необходимости снижения АД и его оптимальной величине рекомендуется решать совместно с неврологом, индивидуально для каждого пациента.» [61]
Среди этих лекарств гидралазин обладает непредсказуемым эффектом, часто приводящим к чрезмерному снижению артериального давления, [41] и обычно его не следует применять как первый вариант лечения. [1,3]
Исследования, сравнивающие лабеталол и никардипин, показали более быстрое достижение контроля артериального давления и меньшую вариабельность артериального давления (что позволяет артериальному давлению оставаться ближе к целевым значениям) при лечении никардипином, но не выявили существенных различий в побочных эффектах или смертности. [39,42, 43]
В одном исследовании, сравнивающем клевидипин с никардипином, кливидипин приводил к меньшей вариабельности АД, чем никардипин. [38]
В отсутствие исследований, сравнивающих различную скорость показатели снижения артериального давления, при лечении следует руководствоваться принципами ауторегуляции; рекомендуется снижать артериальное давление не более чем на 20-25% в течение первого часа, а затем до 160/100 - 110 мм рт. ст. в течение последующих 2-6 часов. [1]
Чрезмерное снижение артериального давления (приводящее к систолическому артериальному давлению менее 100 -120 мм рт. ст.) может происходить у 10% пациентов [10,40] и сопровождается повышенным риском смерти. [44,45] При чрезмерном снижении артериального давления следует немедленно прекратить внутривенное введение лекарств и, в некоторых случаях, временно назначить вазопрессоры и/или инфузионную терапию.
Возобновление или начало приема антигипертензивных препаратов длительного действия следует проводить параллельно с внутривенной терапией, чтобы обеспечить более плавный переход, сократить потребность во внутривенных препаратах и интенсивной терапии и минимизировать риск "рикошетной" артериальной гипертензии, которая также сопровождается повышенной смертностью. [44]
Оптимальные сроки возобновления или начало приема пероральных препаратов неизвестны; поскольку риск артериальной гипотензии максимален в первые 6 часов внутривенной терапии, разумный подход заключается в том, чтобы назначать пероральные препараты через 6-12 часов после начала внутривенной терапии. [44]
Препараты длительного действия выбираются на основе стандартных рекомендаций по лечению хронической артериальной гипертензии. [1,2] Показано, что после первоначальной стабилизации большинство пациентов способны перенести нормализацию артериального давления в течение 48-72 часов, хотя некоторым требуются более длительные периоды из-за головокружения, утомляемости или умственной заторможенности.
Рекомендуемая скорость и интенсивность снижения артериального давления зависят от наличия определенных состояний, в частности, расслоения аорты, эклампсии, криза при феохромоцитоме и внутримозгового кровоизлияния, которые требуют более агрессивных подходов для ограничения повреждения. [1,3,36] Ишемический инсульт [1, 3,47] требует более консервативного лечения, чтобы избежать гипоперфузии периинфарктной зоны и ухудшения исходов. Консенсусные рекомендации основаны на очень ограниченных данных и в ряде аспектов отличаются в разных руководствах.[1,3,48,49]
|
Таблица 1. Стратегии лечения при гипертоническом кризе.* | ||
|
Острое повреждение органа-мишени |
Сроки быстрого снижения АД ** |
Предпочтительные препараты для внутривенного введения *** |
|
Диффузное микрососудистое повреждение («злокачественная артериальная гипертензия») § |
Снижение АД на 20-25% в течение первого часа и до 160/100 мм рт. ст. через 2-6 часов |
Лабеталол, никардипин, нитропруссид |
|
Гипертоническая энцефалопатия |
Снижение АД на 20-25% в течение первого часа и до 160/100 мм рт. ст. через 2-6 часов |
Лабеталол, никардипин, нитропруссид; избегать применения гидралазина |
|
Острое внутримозговое кровоизлияние |
Если систолическое АД составляет 150-220 мм рт.ст., снижают систолическое АД до 140-150 мм рт.ст. в течение 1 часа, особенно у пациентов без наличия в анамнезе артериальной гипертензии и пациентов с основными сосудистыми патологиями, такими как аневризмы или артериовенозные мальформации. У пациентов с большим объемом гематомы и признаками повышенного внутричерепного давления снижение АД должно быть более либеральным (поддерживать систолическое АД <180 мм рт. ст.). Снижение систолического АД менее 140 мм рт. ст. может нанести вред пациенту. |
Лабеталол, никардипин, клевидипин, нитропруссид; избегать применения гидралазина |
|
Острый ишемический инсульт |
Если показана тромболитическая терапия, АД снижают до <185/110 мм рт.ст. до введения тромболитических средств и поддерживают АД <180/105 мм рт.ст. в течение первых 24 часов. Если тромболитическая терапия не показана и нет острого повреждения других органов-мишеней, кроме инсульта, стратегия зависит от уровня АД. Если АД <220/120 мм рт. ст., вмешательство в течение первых 48-72 часов не показано. Если АД ≥220 / 120 мм рт. ст. или имеется другое острое повреждение органа-мишени, например, сердечная недостаточность или инфаркт миокарда, АД снижают на 15% в течение 1 часа. |
Лабеталол, никардипин, клевидипин, нитропруссид; избегать применения гидралазина |
|
Острые коронарные синдромы |
Снижение систолического АД до <140 мм рт. ст. в течение 1 часа; диастолическое АД поддерживают на уровне > 60 мм рт. ст. |
Нитроглицерин, лабеталол, эсмолол, метопролол; избегать применения гидралазина |
|
Острая сердечная недостаточность |
Снижение систолического АД до <140 мм рт. ст. в течение 1 часа |
Нитроглицерин, нитропруссид; в большинстве случаев необходимы петлевые диуретики; могут быть полезны эналаприлат или гидралазин; избегать применения бета-блокаторов |
|
Расслоение аорты |
Снижение систолического АД до <120 мм рт. ст. и ЧСС до <60 уд/мин в течение 20 мин |
Эсмолол (или лабеталол) плюс один из следующих препаратов: никардипин, клевидипин, нитропруссид или нитроглицерин; следует использовать одновременно бета-адреноблокатор (если нет брадикардии), так и вазодилататор |
** Начало, возобновление или корректировка терапии пероральными антигипертензивными препаратами длительного действия необходимы в течение первых 6-12 часов. Пероральные препараты выбирают на основе общепринятых рекомендаций. Дозу внутривенных лекарств можно постепенно снижать на основании наблюдаемых уровней артериального давления после добавления пероральных препаратов.
*** Нитропруссид по-прежнему является рекомендуемым препаратом в большинстве руководств. Учитывая его потенциальную токсичность, его применения следует избегать в качестве препарата первого выбора, если доступны другие варианты.
§ Диффузное микрососудистое повреждение идентифицируют как тяжелую ретинопатию (кровоизлияния, экссудаты или отек диска зрительного нерва), острое повреждение почек или микроангиопатическую гемолитическую анемию либо тромбоцитопению, в отдельности или в комбинации.
|
Таблица 2. Наиболее часто используемые препараты для внутривенного введения при лечении гипертонического криза. * | ||||
|
Препарат |
Класс |
Доза |
Начало и прекращение действия |
Меры предосторожности |
|
Никардипин |
Дигидропиридиновый блокатор кальциевых каналов, вазодилататор |
5-15 мг/ч в/в капельно; коррекция дозы на 2,5 мг/ч каждые 5-15 мин |
Быстрое начало действия (2-5 мин); продолжительность действия 1-4 часа; медленнее корректировать дозу (каждые 15 минут) у пациентов с нарушениями функции почек или печени |
Противопоказан пациентам с острой ишемией миокарда (из-за рефлекторной тахикардии) |
|
Клевидипин |
Дигидропиридиновый блокатор кальциевых каналов, вазодилататор |
1-16 мг/ч в/в капельно; дозу удваивают каждые 90 секунд и медленнее, когда АД приближается к целевым значениям |
Быстрое начало (2-4 мин) и прекращение (5-15 мин) действия |
Противопоказан пациентам с острой ишемией миокарда (из-за рефлекторной тахикардии) и пациентам с аллергией на сою или яйца; может увеличивать уровень триглицеридов (это липидная эмульсия) |
|
Лабеталол |
Комбинированный неселективный бета-адреноблокатор и альфа-1-блокатор (соотношение бета-и альфа-блокирующего действия при внутривенном введении приблизительно 7: 1) |
10-20 мг внутривенно болюсно с последующим капельным введением; можно повторить в той же дозе или двойной дозе через 10 минут до начала в/в капельного введения; 0,5-10 мг/мин в/в капельно; коррекция капельной дозы каждые 15 мин; для периодических болюсов - 10-80 мг внутривенно каждые 10 минут (максимальная кумулятивная доза 300 мг) |
Быстрое начало действия (5 минут), но большая продолжительность действия (3-6 часов, иногда дольше при более высоких дозах) |
Противопоказан пациентам с сердечной недостаточностью, брадикардией или блокадой сердца, бронхиальной астмой или тяжелой гиперреактивностью дыхательных путей; следует соблюдать осторожность при передозировке кокаина |
|
Эсмолол |
Селективный бета-1 блокатор |
500-1000 мкг/кг болюсно, затем 100-300 мкг/кг/мин внутривенно капельно; коррекция капельной дозы на 50 мкг/кг/мин каждые 5 мин |
Быстрое начало (2-10 мин) и прекращение (10-30 мин) действия |
Противопоказан пациентам с сердечной недостаточностью, брадикардией или блокадой сердца, бронхиальной астмой, передозировкой кокаина |
|
Метопролол |
Селективный бета-1 блокатор |
2,5-5 мг внутривенно каждые 5 минут (максимальная общая доза 15 мг), затем каждые 4-6 часов |
Начало действия 15 мин; пик действия 30-60 мин; продолжительность действия 4-6 часов; не очень сильный антигипертензивный эффект |
Противопоказан пациентам с сердечной недостаточностью, брадикардией или блокадой сердца, бронхиальной астмой, передозировкой кокаина |
|
Нитроглицерин |
Донор нитратов, смешанный венозный и артериолярный дилататор с преобладающим венозным эффектом |
10-400 мкг/мин внутривенно капельно; коррекция дозы на 10-20 мкг/мин каждые 5-15 мин |
Быстрое начало и прекращение (5-10 мин) действия; при длительном применении может потребоваться более высокая доза для достижения того же эффекта |
Противопоказан пациентам с инфарктом правого желудочка |
|
Нитропруссид |
Прямой вазодилататор с преимущественным действием на артериолы |
0,25-10 мкг/кг/мин внутривенно капельно; коррекция дозы на 0,5 мкг/мин каждые 5 мин |
Быстрое начало и прекращение (1-2 мин) действия |
Противопоказан при беременности (риск развития цианидной токсичности у детей); использование при нарушении функции почек может привести к токсичности тиоцианата, а использование при заболевании печени может привести к цианидной интоксикации, которая может возникнуть при более высоких дозах или длительных инфузиях; может вызывать метгемоглобинемию (дозозависимо), повышение внутричерепного давления |
|
Гидралазин |
Прямой артериальный вазодилататор |
5-20 мг в/в каждые 15-20 минут, затем каждые 3-4 часа (максимальная доза - 20 мг при каждом введении) |
Начало и продолжительность действия зависят от способности организма пациента к ацетилированию; обычное начало в течение 20 минут и достижение пика в течение 1 часа; продолжительность действия 3-6 часов; часто требуется назначение бета-блокатора или другого отрицательного хронотропного препарата для уменьшения рефлекторной тахикардии |
Следует избегать использования в большинстве случаев; может усугубить ишемию (вследствие рефлекторной тахикардии и возможного синдрома коронарного обкрадывания); непредсказуемая и часто чрезмерная реакция АД |
|
* В этой таблице приведены только препараты, которые доступны в США. В\в - внутривенно. | ||||
|
Класс lIb, Уровень доказательности C-EO |
|
В остальных отношениях пациент подходит для неотложной реперфузионной терапии, за исключением значений АД > 185/110 мм рт. ст. |
|
Лабеталол 10-20 мг в/в в течение 1-2 мин, можно повторить 1 раз; или |
|
Никардипин 5 мг/ч в/в, повышение дозы на 2,5 мг/ч каждые 5-15 мин, максимум 15 мг/ч; когда желаемое АД достигнуто, скорректировать дозу, чтобы поддерживать АД в необходимых пределах; или |
|
Клевидипин 1-2 мг/ч внутривенно, удваивать дозу каждые 2-5 мин до достижения желаемого АД; максимум 21 мг/ч |
|
Также могут применяться другие препараты (например, гидралазин, эналаприлат) |
|
Если АД не поддерживается на уровне ≤185/110 мм рт.ст. - не вводить альтеплазу |
|
Коррекция АД во время и после введения альтеплазы или другой неотложной реперфузионной терапии для поддержания АД ≤180/105 мм рт.ст.: |
|
Контроль АД каждые 15 минут в течение 2 часов с начала терапии альтеплазой, затем каждые 30 минут в течение 6 часов, а затем каждый час в течение 16 часов. |
|
Если систолическое АД > 180-230 мм рт.ст. или диастолическое АД > 105-120 мм рт.ст.: |
|
Лабеталол 10 мг в/в с последующей непрерывной в/в инфузией 2-8 мг/мин; или |
|
Никардипин 5 мг/ч внутривенно, повышение дозы до достижения желаемого эффекта на 2,5 мг/ч каждые 5-15 мин, максимум 15 мг/ч; или |
|
Клевидипин 1-2 мг/ч внутривенно, титруйте, удваивать дозу каждые 2-5 мин до достижения желаемого АД; максимум 21 мг/ч |
|
Если АД не контролируется или диастолическое АД > 140 мм рт. ст., возможно в/м введение нитропруссида натрия |
ОИИ - острый ишемический инсульт; АД - артериальное давление; в/в - внутривенно.
* Для пациентов с сопутствующими заболеваниями, которые могут получить пользу от быстрого снижения АД, например, при остром коронарном синдроме, острой сердечной недостаточности, расслоении аорты или преэклампсии/ эклампсии, могут быть более подходящими другие варианты лечения.
Данные получены из Jauch et al.1
Значительное повышение АД [57]
Большинство пациентов без острых повреждений органов-мишеней могут [должны] лечиться амбулаторно. [13-16] Следует начинать, возобновлять или корректировать лечение с рекомендованных в руководствах препаратов длительного действия, [1,2] а контрольный визит следует планировать в течение 1-7 дней.
В исследовании, включавшем более 500 пациентов, которые обратились в отделение неотложной помощи с тяжелой артериальной гипертензией, артериальное давление снизилось до менее чем 180/110 мм рт.ст. после 30 минут спокойного отдыха (до приема препаратов) примерно у трети пациентов. [13] Если спокойного отдыха, устранения тревожности или других провоцирующих факторов недостаточно, можно назначить пероральный антигипертензивный препарат. Внутривенные лекарства в этой ситуации не рекомендуются.
При наличии симптомов, которые предположительно связаны с артериальной гипертензией, но не указывают на повреждение органа-мишени (например, головная боль, атипичная боль в груди или носовое кровотечение), целесообразно выбрать пероральный препарат с более быстрым началом действия, например, клонидин (от 0,1 до 0,3 мг), лабеталол (от 200 до 400 мг), каптоприл (от 25 до 50 мг), празозин (от 5 до 10 мг) или нитроглицерин 2% мазь для местного применения (от 2,5 до 5 см). [57]
Следует избегать применения нифедипина (перорально или сублингвально) из-за непредсказуемого снижения артериального давления, что может привести к сердечно-сосудистым осложнениям. [50] Препараты можно назначать каждые 30 минут, пока не будет достигнуто целевое артериальное давление.
Систематический обзор сравнительных исследований и когортных исследований показал, что разные препараты вызывали сопоставимые резкие снижения артериального давления. [51] Клинический опыт и описания непосредственных эффектов клонидина и лабеталола позволяют предположить, что они могут обеспечивать менее резкие изменения артериального давления, чем другие препараты. [52-54] Пациентов, как правило, отпускают домой после улучшения симптомов, что часто совпадает со снижением артериального давления до уровня ниже 160-180/100 -110 мм рт. ст.
Недостаточно изученные области
Не проводилось крупных рандомизированных исследований, чтобы определить наиболее эффективное лечение значительного повышения АД и гипертонического криза в целом и при определенных сопутствующих заболеваниях.
У ранее не получавших лечение пациентов, поступающих в отделение неотложной помощи, неясно, следует ли назначать антигипертензивные препараты при выписке. [55]
В настоящее время Американская коллегия врачей неотложной помощи (American College of Emergency Physicians) рекомендует начинать терапию в отделении неотложной помощи только у некоторых пациентов, у которых высока вероятность плохого последующего наблюдения, и рекомендует направление остальных пациентов к специалисту без начала лечения.
Нет исследований, демонстрирующих преимущества лечения пациентов со значительным повышением АД и с симптомами, не связанными с поражением органов-мишеней. При этом, напомним, что до 30% пациентов нормализуют АД без применения лекарственных средств, а собственно лечение в 10% случаем может приводить к снижению АД ниже целевого уровня и повышению риска неблагоприятных исходов.
Существует обоснованная обеспокоенность по поводу ненужного лечения пациентов с нормальным АД, но воздержание от лечения может представлять собой упущенную возможность минимизировать риск.