Холестерин. О нормах и интерпретации результатов
Что такое холестерин?
Холестерин (в иностранной литературе используется термин холестерол) - это органическое соединение (органический полициклический спирт), которое вырабатывается в организме человека и может поступать с пищей, т.к. содержится в продуктах животного происхождения. В организме холестерин вырабатывается в печени, кишечнике, почках, надпочечниках, половых железах. Участвует в формировании клеточных мембран (клеточных стенок), а также в синтезе стероидных гормонов, например, кортизола, альдостерона, половых гормонов: эстрогенов, прогестерона, тестостерона; желчных кислот.
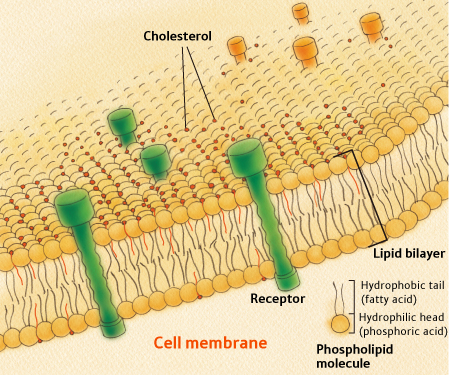
На рисунке показан холестерин в клеточной мембране (в стенке клетки)
Т.о. холестерин можно представить как строительный материал, используемый в жизнедеятельности организма.
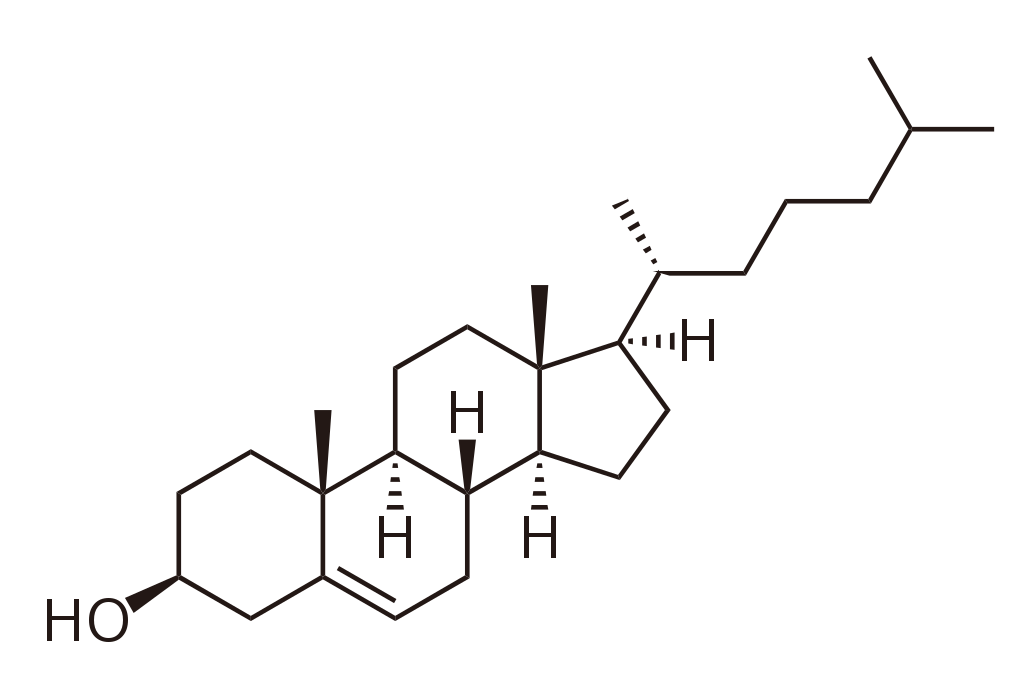
Химическая формула холестерина
С пищей поступает только 20% холестерина, 80% синтезируется в самом организме.
И это ответ на один из самых частых вопросов: я не ем жирного (как вариант, я вегетарианец или веган), но у меня высокий холестерин.
Модель молекулы холестерина
Виды холестерина
Когда мы говорим о холестерине, то следует знать, что имеются следующие его виды:
- Общий холестерин (ОХ, total cholesterol)
- Липопротеиды высокой плотности (ЛПВП, холестерин липопротеидов высокой плотности, HDL cholesterol)
- Липопротеиды низкой плотности (ЛПНП, холестерин липопротеидов низкой плотности, LDL cholesterol)
- Липопротеиды очень низкой плотности (ЛПОНП, холестерин липопротеидов очень низкой плотности)
ЛПНП также известен как плохой холестерин
ЛПВП, соответственно, хороший холестерин
Упоминая о холестерине, нельзя не сказать о триглицеридах. Триглицериды это липиды, но не холестерин.
В беседе с врачом и в литературе можно встретить показатель, который условно назовем “не_хорошим холестерином” (в отличии от плохого), в англоязычной литературе (Non-HDL cholesterol или НЕ-НПВП холестерин).
Не_хороший холестерин = общий холестерин (ОХ) - хороший холестерин (ЛПВП)
Нормы холестерина
Норма холестерина (нормальное содержание холестерина в крови) отличается от большинства норм содержания чего-либо в организме.
Обычно за норму принимается среднестатистический показатель содержания вещества в организме у здоровых людей. Но холестерин - это фактор риска сердечно-сосудистых заболеваний, и поэтому, говоря о норме холестерина в крови мы говорим о таком уровне холестерина, при котором риск сердечно-сосудистых заболеваний или событий (таких, как инфаркт миокарда, инсульт и т.д.) будет минимальным.
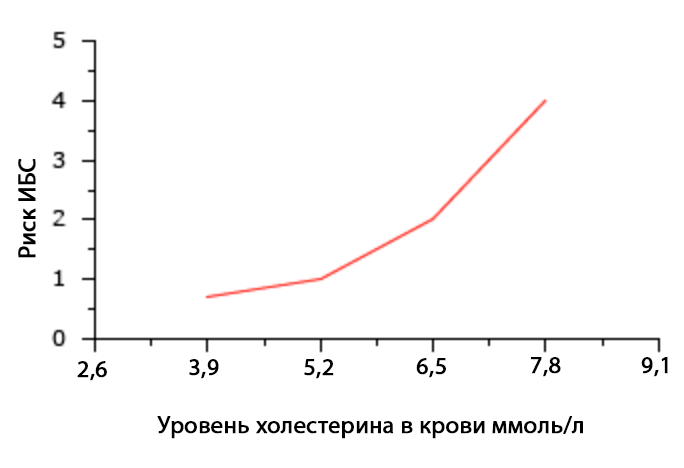
На графике показано соотношение уровня холестерина в плазме крови и риска сердечно-сосудистых событий.
Другим важным аспектом является то, как врачи интерпретируют показатель содержания холестерина в крови. Уровень холестерина в крови используется в различных моделях для оценки риска сердечно-сосудистых заболеваний и исхода в качестве одного из факторов. Другими факторами, влияющими на решения врача являются
- пол
- возраст
- артериальная гипертензия
- сахарный диабет
- иные сердечно-сосудистые заболевания
- семейный анамнез (были ли у ближайших родственников сердечно-сосудистые заболевания в раннем возрасте)
- курение
Таким образом, имея информацию только об уровне холестерина, далеко не всегда можно дать оценку того, нормальный он или высокий; разве что при очень высоких показателях можно дать ту или иную рекомендацию без дополнительной информации, но и в этом случае эта рекомендация не будет полной.
Итак, уровень общего холестерина, при котором риск сердечно-сосудистых заболеваний и событий у здорового человека без дополнительных факторов риска будем минимальным, составляет
- 5,17 ммоль/литр и ниже.
- Уровень общего холестерина в диапазоне от 5,17 до 6,18 ммоль/л является высоким
- Уровень общего холестерина выше 6,18 ммоль/л является очень высоким.
Повторим: указаны уровни холестерина для здоровых людей без дополнительных факторов риска.
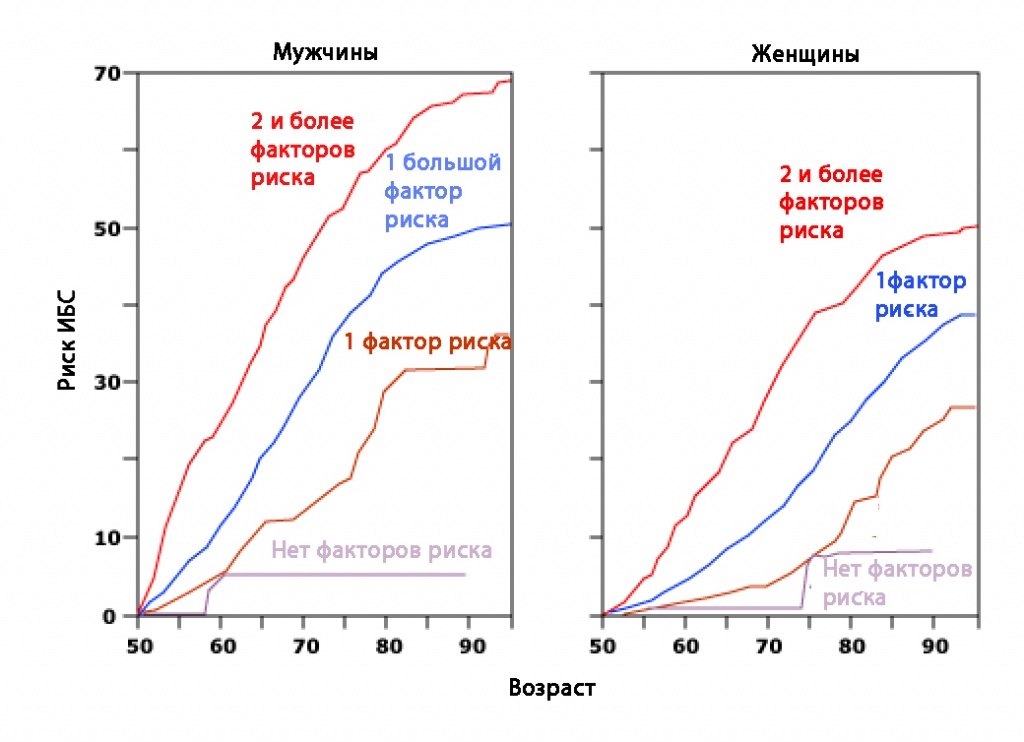
На графике показана частота сердечно-сосудистых заболеваний в зависимости от количества факторов риска
Нормы холестерина липопротеидов низкой плотности (ЛПНП)
Так же как и общий холестерин, уровни плохого холестерина (ЛПНП) градуируются в зависимости от факторов риска и наличия или отсутствия сердечно-сосудистых заболеваний.
|
Уровень плохого холестерина (ЛПНП) |
Целевая группа |
|
Ниже 1,4 ммоль/л |
Целевой уровень для пациентов с сердечно-сосудистыми заболеваниями и сахарным диабетом с высоким риском сердечно-сосудистых исходов (инфаркт, инсульт или сердечно-сосудистая смерть) |
|
Ниже 1,8 ммоль/л |
Целевой уровень для пациентов с сердечно-сосудистыми заболеваниями или сахарным диабетом |
|
Ниже 2,6 ммоль/л |
Целевой уровень для пациентов с высоким риском по сердечно-сосудистым заболеваниям |
|
2,6-3,3 ммоль/л |
Нормальный диапазон для здоровых людей без дополнительных факторов риска |
|
3,4-4,1 ммоль/л |
Субоптимальный показатель для здоровых людей без дополнительных факторов риска |
|
Выше 4,1 ммоль/л |
Высокий уровень для здоровых людей |
Таким образом, для интерпретации результатов липидограммы, кроме собственно показателя уровня плохого холестерина, необходимо соотнести пациента с соответствующей целевой группой, и только это позволит оценить, нормальный ли уровень холестерина для данного конкретного человека или нет.
Нормы холестерина липопротеидов высокой плотности (ЛПВП)
В рисковых моделях используется и т.н. хороший холестерин (ЛПВП). Для него приняты следующие нормы
|
Уровень хорошего холестерина (ЛПВП) |
Интерпретация |
|
Ниже 1 ммоль/л для мужчин Ниже 1,3 ммоль/л для женщин |
Низкий уровень |
|
1-1,5 ммоль/л для мужчин 1,3-1,5 ммоль/л для женщин |
Средний уровень |
|
1,5 и выше |
Хороший уровень |
Да, как следует из названия, хороший холестерин, чем выше - тем лучше. Здесь следует сделать важную ремарку: на сегодняшний день есть убедительные данные о том, что снижая плохой холестерин, мы получаем очевидную выгоду - снижаем риск сердечно-сосудистых исходов и даже продлеваем жизнь. А вот необходимость изолировано повышать хороший холестерин не имеет таких же убедительных доказательств.
Норма для триглицеридов
|
Уровень триглицеридов |
Интерпретация |
|
Ниже 1,7 ммоль/л |
Желательный уровень |
|
1,7-2,2 ммоль/л |
Пограничный уровень |
|
2,3-5,6 ммоль/л |
Высокий уровень |
|
Выше 5,6 ммоль/л |
Очень высокий уровень |
Коротко остановимся на липопротеидах очень низкой плотности (ЛПОНП). Верхняя граница нормы для них составляет 0,77 ммоль/л.
ВАЖНОЕ ПРИМЕЧАНИЕ: вышеуказанные нормы приведены из рекомендаций американских профессиональных сообществ. Нормы, принятые в Европе и, например, в Канаде, могут отличаться, но отличия эти несущественны
Как сдать анализ на холестерин
Ключевой вопрос: сдавать ли анализ на содержание холестерина в крови натощак или нет? Ответ на этот вопрос зависит от того, что именно из липидного профиля Вам рекомендовал исследовать врач. Напомним, что полный липидный профиль состоит из:
- общего холестерина
- ЛПВП
- ЛПНП
- ЛПОНП
- Триглицеридов
Если Вам рекомендовано исследовать только уровни общего холестерина и/или ЛПВП, то анализ можно сдать и после еды. В ином случае, рекомендовано сдать анализы после 8-12 часового голодания.
Следует знать, что чаще всего прямому измерению подлежат уровни общего холестерина, ЛПВП и триглицеридов. Остальные показатели расчетные.
Если Вы знаете свои уровни общего холестерина, ЛПВП и триглицеридов, то для расчета полного липидного профиля можете воспользоваться нашим калькулятором.
Скрининг гиперхолестеринемии
Возраст начала скрининга на повышенный уровень холестерина (гиперхолестеринемию) до сих пор вызывает споры. Наиболее распространенная рекомендация - начинать скрининг в возрасте 25-30 лет для мужчин. Во внимание принимаются следующие сопутствующие факторы риска:
- гипертония
- сахарный диабет
- курение
- ожирение
- малоподвижный образ жизни
- семейный анамнез преждевременной ишемической болезни сердца (ИБС; родственник мужского пола с ИБС до 55 лет; родственник женского пола с ИБС до 65 лет)
Чем больше факторов риска, тем раньше начинаем скрининг. Для женщин возраст начала скрининга повышенного уровня холестерина - 30 - 45 лет.
Оценка результатов анализа уровня холестерина в крови
В оценке результатов липидограммы необходима консультация врача. Это связано с тем, что холестерин - это лишь один из факторов риска атеросклеротических болезней сердца. Врач должен оценить все факторы риска и понять к какой группе риска по атеросклеротическим болезням сердца относитесь Вы. В зависимости от этого результата Вы сможете получить рекомендации по дальнейшим действиям
Приведем несколько примеров (моделей) людей с разным уровнем рисков сердечно-сосудистых заболеваний и событий (от минимального риска к максимальному, возраст и пол в расчет не берем):
Минимальные риски:
- Общий холестерин менее 4,7 ммоль/л
- Нет артериальной гипертензии. Артериальное давление 120/80 мм.рт.ст. и ниже
- Не курит
- Нет диабета
Не оптимальные факторы риска:
- Общий холестерин от 4,8 до 5,1 ммоль/л
- Систолическое артериальное давление от 120 до 139 мм.рт.ст. и/или диастолическое артериальное давление от 80 до 89 мм рт.
- Не курит
- Нет диабета
Повышенные факторы риска
- Общий холестерин от 5,2 до 6,1 ммоль/л
- Систолическое артериальное давление от 140 до 159 мм рт.ст. и/или диастолическое артериальное давление от 90 до 99 мм рт.
- Не курит
- Нет диабета
Высокий риск
- Общий холестерин более 6,2 ммоль/л
- Систолическое давление ≥160 мм рт.ст. и/или диастолическое давление ≥100 мм рт.ст.
- Курит
- болеет сахарным диабетом
У врачей есть несколько моделей, по которым оценивается риск сердечно-сосудистых заболеваний. Как и было сказано выше, по результатам оценки риска предлагается последующий план действий, например, если риск низкий, как его сохранить или сделать еще ниже. Если риск высокий, как его снизить.
Обычно низкий риск подразумевает коррекцию (модификацию) образа жизни, чтобы не перейти в более высокую группу риска.
Средний риск может предполагать как модификацию образа жизни, так и начало медикаментозного лечения.
Высокий риск предполагает немедленную модификацию образа жизни и начало медикаментозной терапии.
О том как правильно изменить образ жизни, и какие варианты медикаментозного лечения существуют, мы поговорим в будущих статьях.